В БСМП внедрен новый метод оперативного лечения при разрыве селезенки.
Разрыв селезенки сопровождается опасным кровотечением, летальность при котором составляет от 5-45% особенно при массивных- разрывах и не своевременной диагностике. Частота разрывов селезенки колеблется от 0,5 до 12, 5%. Сквозь селезенку проходят крупные магистральные кровеносные сосуды. При разрыве селезенки объем кровопотери исчисляется литрами в минуту. Поэтому основная причина летального исхода для пострадавшего – это большая кровопотеря и геморрагический шок, при котором прекращается сердечная деятельность. После лечения разрыва селезенки (спленэктомии), возможны и другие осложнения – это посттравматические псевдокисты, абсцессы, панкреатит, тромбоцитоз. Хотя селезенка не относится к числу жизненно важных органов, однако она является основным источником лимфоцитов, продуцирует антитела, участвует в разрушении старых тромбоцитов и эритроцитов, выполняет функцию депо крови. К числу предрасполагающих факторов, повышающих вероятность повреждения селезенки, относятся недостаточно прочная тонкая капсула, полнокровие органа и его малая подвижность. С другой стороны, эти факторы несколько нивелируются тем, что селезенка защищена от внешних воздействий ребрами. Вероятность разрыва селезенки в результате травмы увеличивается при патологических процессах, сопровождающихся её увеличением и повышением рыхлости паренхимы. Кроме того, прочность селезенки в некоторой степени зависит от степени ее кровенаполнения, положение органа в момент травмы, фазы дыхания, наполнения кишечника и желудка. Чаще всего наблюдаются одномоментные разрывы селезенки с немедленным возникновением кровотечения в брюшную полость. Двухмоментные разрывы составляют около 13% от общего количества закрытых повреждений селезенки, временный период между моментом травмы и началом кровотечения в брюшную полость колеблется от нескольких часов до 1-2,5 недель. Причиной разрыва капсулы при уже имеющейся центральной или подкапсульной гематоме может быть физическое напряжение, чихание, кашель, ходьба, акт дефекации, поворот в постели и другие обстоятельства, вызывающие повышение давления в селезенке. Большинство разрывов селезенки небольшие, сопровождаются стертой симптоматикой и диагностируются лишь через несколько часов, когда состояние больного ухудшается из-за продолжающейся кровопотери и скопления достаточного количества крови в брюшной полости при двухмоментных повреждениях селезенки профузное кровотечение наблюдается чаще и клинические симптомы четче выражены.
Нами применен модифицирован параректальный доступ слева, который от традиционного параректального и Т-образного разреза отличается тем, что в проксимальном направлении он идет на 5-7 см параллельно левой реберной дуге. Данный доступ менее травматичный чем Т-образный и он позволяет наиболее оптимально выйти на ворота селезенки, произвести спленэктомию и адекватно санировать брюшную полость при имеющейся спаечной болезни брюшной полости. Исход заболевания – выздоровление.
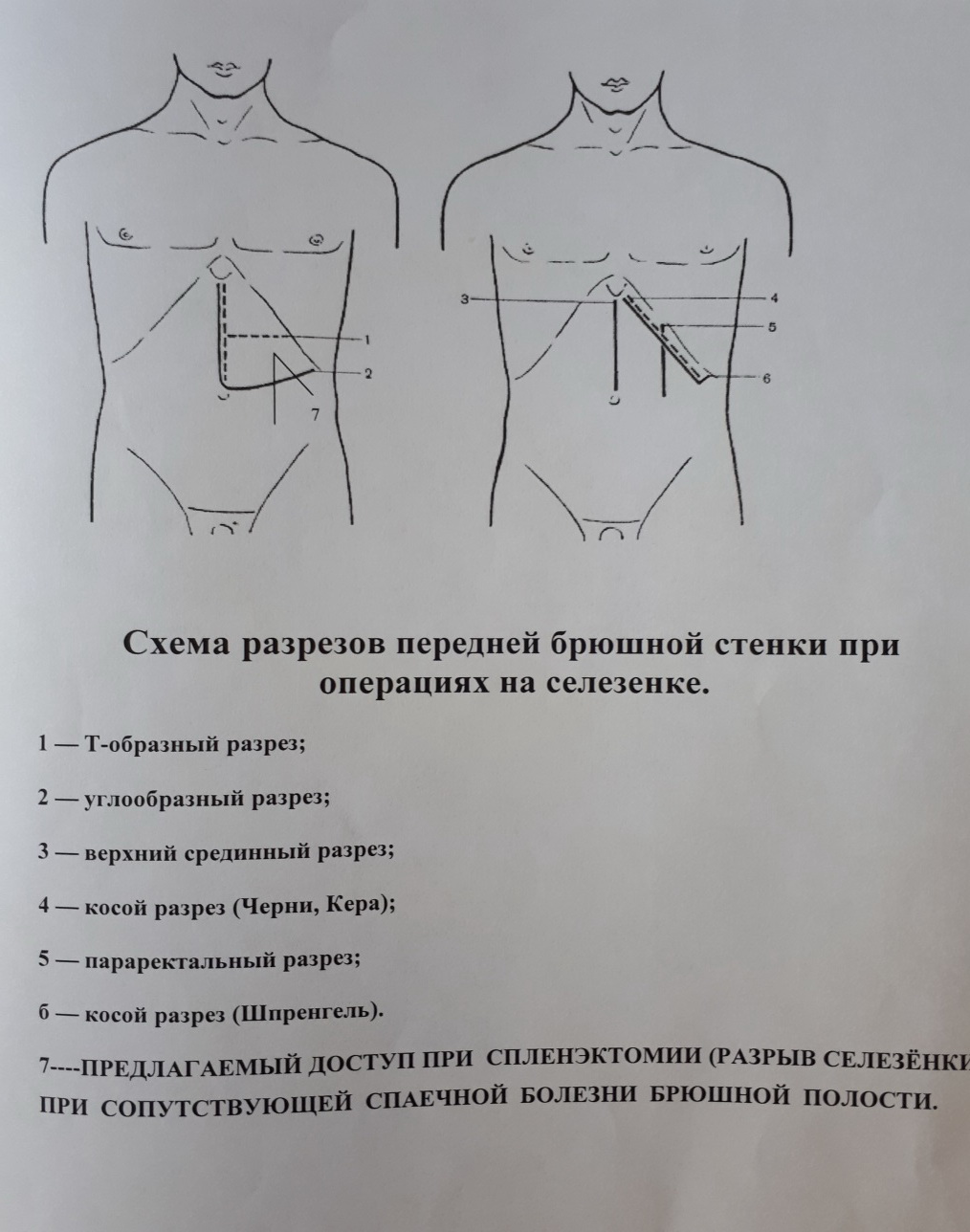
Предложенный авторами оперативный доступ при разрыве селезенки у пациентов с сопутствующим диагнозом спаечная болезнь брюшной полости является оптимальным, так как он позволяет провести наиболее адекватную ревизию и санацию брюшной полости, что является основным во избежание часто возникающих различных тяжелых осложнений после спленэктомии. Поэтому при подобных клинических ситуациях он может быть применен в любом хирургическом отделении, так как не требуется для этого каких либо дополнительных средств.
Разрыв селезенки является опасным осложнением в абдоминальной хирургии, причиной которых могут быть как травма, так и различные заболевания. Летальность при этом осложнении, если не своевременно поставлен диагноз или возникли осложнения, после спленэктомии, особенно гнойные, остается высоким. Поэтому своевременное и адекватное лечение разрыва селезенки позволяет избежать этих осложнений и добиться выздоровления пациента. Учитывая это предлагаемый авторами оперативный доступ при разрыве селезенки у пациентов с сопутствующим диагнозом – спаечная болезнь брюшной полости является оптимальным и может быть применен в любом хирургическом отделении при подобных клинических ситуациях.
Авторы:
Кветко Владимир Владимирович ординатор хирургического отделения УЗ «ГКБСМП г. Гродно»,
Климович Иосиф Иосифович – профессор 2-й кафедры хирургических болезней ГрГМУ.